Auch genannt: Atopie, Pollenallergie, Allergie

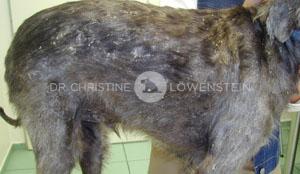
Abb. 1: Hund mit Juckreiz
Was ist Atopie?
Die Atopie ist eine Überempfindlichkeitsreaktion aufgrund einer erblichen Veranlagung. Harmlose Umweltsubstanzen wie z.B. Pollen, Schimmel oder Hausstaub führen bei entsprechender Disposition zu einer überschießenden und unangemessenen Antikörperbildung, die eine massive Entzündungsreaktion der Haut nach sich zieht. Atopie ist eine der häufigsten Ursache von chronischem Juckreiz bei Hunden und einer der häufigsten Vorstellungsgründe in der dermatologischen Praxis.
Welches sind die Symptome einer Atopie?
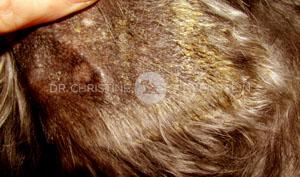
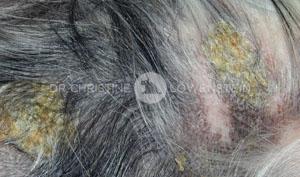
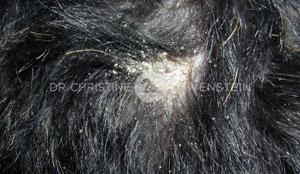
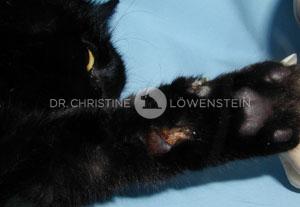
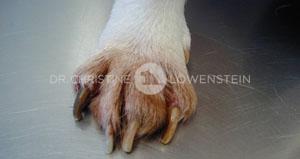
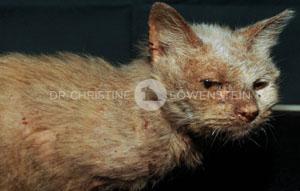
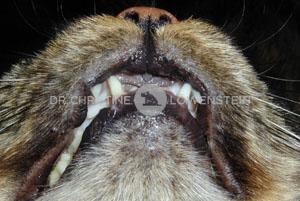
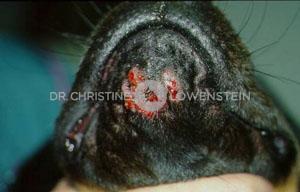
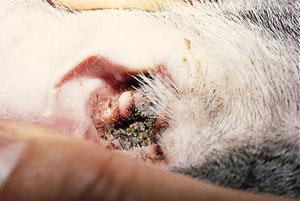
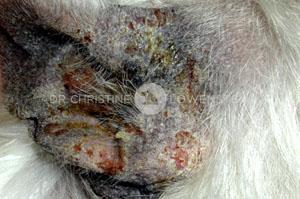
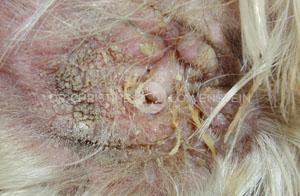
Das wichtigste Symptom einer Atopie ist Juckreiz (Abb. 1). Hierbei sind besonders Gesicht, Zwischenzehenbereich, untere Gliedmaßen, Leisten und Innenseiten der Ohrmuscheln betroffen (Abb. 2-5). Die Haut zeigt Rötung, vermehrte Wärme, Schuppenbildung, Verdickung und in chronischen Fällen Schwarzverfärbung. Durch permanentes Kratzen, Reiben oder Knabbern brechen die Haare ab oder fallen aus. Oft sind wiederkehrende Ohrerkrankungen und Pfotenentzündungen erstes und alleiniges Zeichen einer allergischen Erkrankung. Bei ca. 70% der Hunde tritt die Atopie zum ersten Mal im Alter von 1-3 Jahren in Erscheinung.
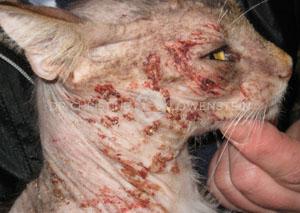
Abb. 2: Juckreiz im Gesicht
Was haben Hautinfektionen mit einer Atopie zu tun?
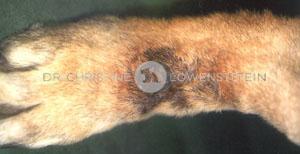
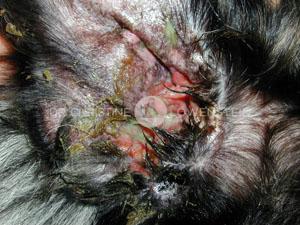
Allergische Hunde empfinden einen starken Juckreiz; diesen versuchen sie durch Kratzen, Reiben oder Knabbern zu lindern. Hierdurch wird die Haut verletzt und es können auch auf normaler Haut vorhandene Bakterien oder Hefepilze in die Haut eindringen und Entzündungsreaktionen hervorrufen, die wiederum den Juckreiz verstärken. Dadurch kratzen die Hunde vermehrt, verstärken die Hautinfektion .….. ein Teufelskreis, der durch konsequente Behandlung mit Antibiotika oder Antipilzmitteln unterbrochen werden muss.
Wie wird eine Atopie diagnostiziert?
Die Diagnose basiert auf der Krankengeschichte, der klinischen Untersuchung und auf dem Ausschluss anderer Erkrankungen, die ein
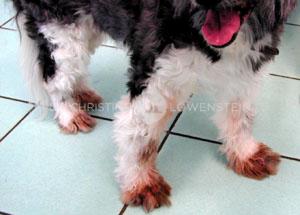
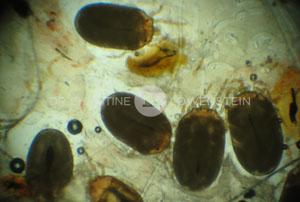
Abb. 3: Hefepilzinfektion an den Pfoten
ähnliches Erscheinungsbild haben. Dies können z.B. Ektoparasiten oder Futtermittelallergien sein.
Die Diagnose einer Atopie wird also in erster Linie aufgrund der typischen Symptome und durch Ausschluss anderer Erkrankungen gestellt. Einen Allergietest braucht man dazu nicht. Dieser kommt erst dann zum Einsatz, wenn man die auslösenden Allergene identifizieren will, um die Allergenbelastung gezielt zu reduzieren oder eine Hyposensibilisierung durchzuführen. Viele Veterinärdermatologen bevorzugen den Hautallergietest, der ähnlich wie der Pricktest in der Humanmedizin durchgeführt wird. Hierbei werden die Allergene in die Haut des Hundes an der seitlichen Brustwand injiziert und das Ergebnis ist nach 10 bis 30 Minuten sichtbar.
Wie wird Atopie behandelt?
Die Atopie ist eine chronische Erkrankung, die zwar behandelbar, aber nicht heilbar ist. Bei der Behandlung von Atopie unterscheidet man die ursächliche und die symptomatische Therapie. Die ursächliche Therapie versucht die Allergenbelastung zu reduzieren und die Überempfindlichkeitsreaktion gegen Allergene zu verringern. Die Behandlung der Symptome richtet sich gegen Juckreiz und Sekundärinfektionen mit Bakterien oder/und Hefepilzen.

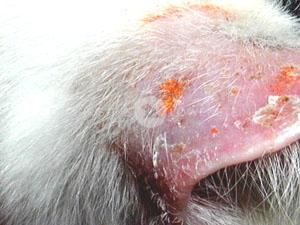
Abb. 4: Veränderungen durch chronische Lecken
Ursächliche Therapie:
Idealerweise würde man die auslösenden Allergene vollständig vermeiden. Dies ist jedoch nicht möglich, da z.B. Pollen mit der Luft kilometerweit verteilt werden können und es unmöglich ist, eine hausstaubfreie Umgebung zu schaffen. Trotzdem gibt es Möglichkeiten, die Allergenbelastung durch entsprechende Maßnahmen zu vermindern.Die Immuntherapie oder auch Hyposensibilisierung ist das Mittel der Wahl zur Behandlung der atopischen Dermatitis. Das Prinzip beruht darauf, dem Tier die Allergene, auf die es allergisch reagiert inform von Injektionen immer wieder zu verabreichen und so die Reaktionslage von überempfindlich auf tolerant zu verändern. Die Erfolgsquote liegt zwischen 50-80% der behandelten Tiere. Der Erfolg der Therapie kann sich nach 2-3 Monaten einstellen, bei einigen Tieren dauert es bis zu 9 Monaten. Ist die Immuntherapie erfolgreich, sollte sie lebenslang weitergeführt werden. Die Injektionen werden meistens durch den Besitzer durchgeführt. Da es einige Zeit dauern kann, bis die Hyposensibilisierung ihre volle Wirkung entfaltet, wird die Immuntherapie nach Bedarf durch eine symptomatische Therapie ergänzt.
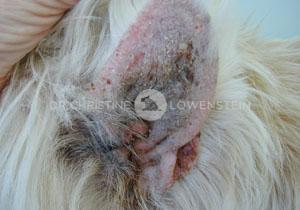
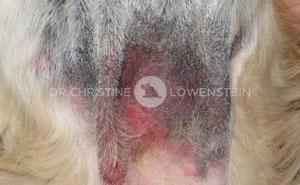
Abb. 5: Ohrenentzündung durch Atopie
Symptomatische Therapie:
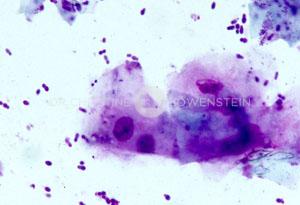
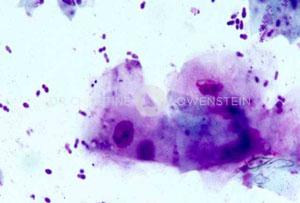
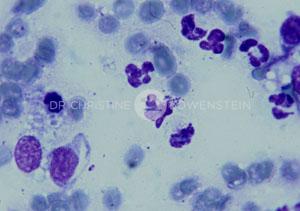
Die symptomatische Therapie bekämpft den Juckreiz und Sekundärinfektionen. Zur Juckreizbekämpfung werden Antihistaminika, essentielle Fettsäuren, spezielle Shampoos und Cyclosporin eingesetzt. Durch die Kombination mehrerer Medikamente kann man eine Potenzierung der Wirkung erreichen und in vielen Fällen cortisonhaltige Wirkstoffe vermeiden. Cortisonhaltige Medikamente sollten nur dann eingesetzt werden, wenn sich alle anderen Medikamente als wirkungslos erwiesen haben. Durch atopische Dermatitis werden die befallenen Tiere empfindlicher gegen Infektionen mit Bakterien (meist Staphylokokken) oder Hefepilze (meist Malassezia-Hefen). Durch eine zytologische Untersuchung (Hautabstrich) können Sekundärinfektionen sofort nachgewiesen werden und eine entsprechende Behandlung eingeleitet werden.